Статьи » Здоровье
 Что первым приходит на ум при слове «ревматизм»? Правильно, заболевания суставов. Кто-то, возможно, слышал еще и о ревмокардите, сердечном заболевании. И… все. А между тем «ревматизм» – это целая группа заболеваний, поражающих различные системы и органы и связанных общим механизмом возникновения.
Что первым приходит на ум при слове «ревматизм»? Правильно, заболевания суставов. Кто-то, возможно, слышал еще и о ревмокардите, сердечном заболевании. И… все. А между тем «ревматизм» – это целая группа заболеваний, поражающих различные системы и органы и связанных общим механизмом возникновения.
Понятие «ревматизм» было дано во II веке нашей эры великим врачом и философом Галеном и термином этим обозначались самые разные заболевания, сходные по клиническим проявлениям. Само название происходит от греческого rheumatismos – поток, течь, растекаться, так как считалось, что данные заболевания связаны с неправильными потоками жидкостей в организме.
Ревматические заболевания или просто ревматизм самые распространенные в мире, их известно свыше двухсот. Возникают они, как правило, после перенесенных заболеваний горла и носоглотки – ангины, тонзиллита, фарингита или ларингита, иногда скарлатины, вызванных особым видом стрептококка. Казалось бы, лечение проведено, болезнь отступила, но вдруг у больного вновь поднимается температура, его знобит, болят суставы и голова, появляются одышка, сильное сердцебиение и общая слабость, возможны также боли в области сердца. Что произошло?
Все перечисленные выше признаки получили общее название «ревматическая лихорадка». Возникает она из-за сбоя в работе иммунной системы организма, который путает микробные белки стрептококка с белками своих собственных органов из-за их значительной схожести и начинает атаковать сам себя, вырабатывая при этом огромное количество антител. Таким образом, развивается аутоиммунное заболевание, характеризующееся системным воспалительным процессом соединительной ткани. При этом в первую очередь поражаются сердце и суставы, однако процесс может затронуть и многие другие органы.
Симптомы ревматической лихорадки возникают через одну-шесть недель после перенесенного инфекционного стрептококкового заболевания. Она уже не является инфекционной, поэтому реакции на большинство антибиотиков не наблюдается. В течение двух-трех недель признаки ревматизма могут исчезнуть, однако при этом наступает хроническая стадия заболевания, характеризующаяся периодическими обострениями.
В зависимости от преобладающей области поражения при ревматизме медики различают:
- ревматизм суставов или полиартрит;
- сердечный ревматизм (ревмокардит);
- поражение мелких сосудов головного мозга (ревматическая хорея или пляска святого Вита);
- кожная форма с ревматическими узелками или кольцевой эритемой;
- поражение легких с ревматической пневмонией или плевритом.
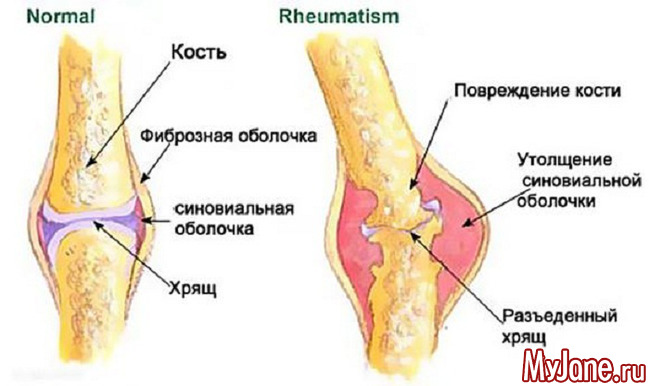
При полиартрите затрагиваются крупные суставы (колени, плечи, локти и другие), процесс может распространиться на пальцы рук и ног. Острый период заболевания выражается болью, отеками, воспалительным процессом, который переходит от сустава к суставу, общей слабостью и повышенной потливостью, повышением температуры как в целом, так и в области больного сустава. Заболевание чаще всего впервые проявляется в возрасте 7-15 лет, доказан фактор наследственной предрасположенности к возникновению ревматоидного артрита. У людей среднего и пожилого возраста заболевание вызывает деформацию суставов, утрату ними подвижности и, как следствие, инвалидность.
Возможно также поражение костей с развитием костного ревматизма.
При ревмокардите могут поражаться оболочки сердца и сама сердечная мышца. При этом наблюдается общая интоксикация организма со слабостью, быстрой утомляемостью, плохим аппетитом, повышением температуры. Могут также иметь место учащенное сердцебиение и боли в области сердца, появиться симптомы сердечной недостаточности. В дальнейшем ревмокардит может привести к развитию миокардита, мерцательной аритмии, пороков сердца (дегенеративным изменениям клапанов) и раннему инфаркту.
Ревматическая хорея проявляется в раскоординированности, беспокойности, нарушениях мелкой моторики пальцев рук (изменение почерка, невозможность удерживать ручку, ложку и вилку), затруднении при глотании, непроизвольных сокращениях лицевых мышц (гримасничание), нарушениях речи. Больной жалуется на слабость, походка становится расхлябанной, «пляшущей» (откуда и второе название болезни – "пляска святого Вита"), в тяжелых случаях он вообще не может ходить. Для заболевания характерны резкие перепады настроения, от агрессии до полной безучастности, больному трудно сформулировать свои мысли. В тяжелых случаях возможно развитие параличей, инсультов, психозов или слабоумия.
Для кожной формы ревматизма чаще всего характерны кольцевая эритема – замкнутый ободок из розовой сыпи, или ревматические узелки, плотные безболезненные подкожные образования в области суставов, по ходу сухожилий.
Ревматическая пневмония и плеврит симптоматически не отличаются от бактериальных или вирусных и могут быть установлены только при диагностике ревматизма. У больного наблюдаются повышение температуры, кашель, одышка, ослабление дыхания со стороны воспалительного процесса, при плеврите – резкая боль при вдохе.
Диагностику ревматизма может провести только специальный врач-ревматолог. Это достаточно сложный комплексный процесс, основанный на жалобах больного, изучении истории болезни, проведении большого количества анализов и исследований (в зависимости от локализации воспалительного процесса). Важно как можно раньше поставить диагноз и приступить к лечению, чтобы избежать осложнений и перехода заболевания в хроническую форму.
Любое лечение ревматизма начинается с назначения пенициллинов, до сих пор наиболее эффективных против бета-гемолитического стафилококка, вызывающего заболевание, применяют пролонгированные формы – бициллин-3 и бициллин-5. В случае аллергии на пенициллин его заменяют антибиотиком запасного ряда, эритромицином. Также обязательно назначаются нестероидные противовоспалительные средства, не зависимо от места локализации воспалительного процесса. В остром периоде при тяжелом течении заболевания возможна и терапия стероидными препаратами. Во всех случаях это достаточно длительный процесс, который обязательно проводится под постоянным врачебным контролем. Увы, даже скрупулезно проведенное лечение не гарантирует от рецидива болезни – здесь важно постараться избежать необратимых изменений в тканях и органах, а также тяжелых осложнений.
К первичной профилактике ревматизма можно отнести стандартные мероприятия по здоровому образу жизни, обязательную изоляцию больных ангиной от других членов семьи, своевременное устранение очагов инфекции в организме (кариес, гайморит, хронический тонзиллит и т.д.). Вторичная профилактика ревматизма направлена на предупреждение рецидивов болезни – обязательное наблюдение у ревматолога на протяжении длительного периода, бициллинопрофилактика. На ранних стадиях заболевания ревматизм в большинстве случаев удается излечить.
Всем доброго здоровья!
Оставить свой комментарий
Ревматизм: «лижет суставы, но грызет сердце» (с)...

Фото: belchonock/Rusmediabank.ru
Понятие «ревматизм» было дано во II веке нашей эры великим врачом и философом Галеном и термином этим обозначались самые разные заболевания, сходные по клиническим проявлениям. Само название происходит от греческого rheumatismos – поток, течь, растекаться, так как считалось, что данные заболевания связаны с неправильными потоками жидкостей в организме.
Ревматические заболевания или просто ревматизм самые распространенные в мире, их известно свыше двухсот. Возникают они, как правило, после перенесенных заболеваний горла и носоглотки – ангины, тонзиллита, фарингита или ларингита, иногда скарлатины, вызванных особым видом стрептококка. Казалось бы, лечение проведено, болезнь отступила, но вдруг у больного вновь поднимается температура, его знобит, болят суставы и голова, появляются одышка, сильное сердцебиение и общая слабость, возможны также боли в области сердца. Что произошло?
Все перечисленные выше признаки получили общее название «ревматическая лихорадка». Возникает она из-за сбоя в работе иммунной системы организма, который путает микробные белки стрептококка с белками своих собственных органов из-за их значительной схожести и начинает атаковать сам себя, вырабатывая при этом огромное количество антител. Таким образом, развивается аутоиммунное заболевание, характеризующееся системным воспалительным процессом соединительной ткани. При этом в первую очередь поражаются сердце и суставы, однако процесс может затронуть и многие другие органы.
Симптомы ревматической лихорадки возникают через одну-шесть недель после перенесенного инфекционного стрептококкового заболевания. Она уже не является инфекционной, поэтому реакции на большинство антибиотиков не наблюдается. В течение двух-трех недель признаки ревматизма могут исчезнуть, однако при этом наступает хроническая стадия заболевания, характеризующаяся периодическими обострениями.
В зависимости от преобладающей области поражения при ревматизме медики различают:
- ревматизм суставов или полиартрит;
- сердечный ревматизм (ревмокардит);
- поражение мелких сосудов головного мозга (ревматическая хорея или пляска святого Вита);
- кожная форма с ревматическими узелками или кольцевой эритемой;
- поражение легких с ревматической пневмонией или плевритом.
При полиартрите затрагиваются крупные суставы (колени, плечи, локти и другие), процесс может распространиться на пальцы рук и ног. Острый период заболевания выражается болью, отеками, воспалительным процессом, который переходит от сустава к суставу, общей слабостью и повышенной потливостью, повышением температуры как в целом, так и в области больного сустава. Заболевание чаще всего впервые проявляется в возрасте 7-15 лет, доказан фактор наследственной предрасположенности к возникновению ревматоидного артрита. У людей среднего и пожилого возраста заболевание вызывает деформацию суставов, утрату ними подвижности и, как следствие, инвалидность.
Возможно также поражение костей с развитием костного ревматизма.
При ревмокардите могут поражаться оболочки сердца и сама сердечная мышца. При этом наблюдается общая интоксикация организма со слабостью, быстрой утомляемостью, плохим аппетитом, повышением температуры. Могут также иметь место учащенное сердцебиение и боли в области сердца, появиться симптомы сердечной недостаточности. В дальнейшем ревмокардит может привести к развитию миокардита, мерцательной аритмии, пороков сердца (дегенеративным изменениям клапанов) и раннему инфаркту.
Ревматическая хорея проявляется в раскоординированности, беспокойности, нарушениях мелкой моторики пальцев рук (изменение почерка, невозможность удерживать ручку, ложку и вилку), затруднении при глотании, непроизвольных сокращениях лицевых мышц (гримасничание), нарушениях речи. Больной жалуется на слабость, походка становится расхлябанной, «пляшущей» (откуда и второе название болезни – "пляска святого Вита"), в тяжелых случаях он вообще не может ходить. Для заболевания характерны резкие перепады настроения, от агрессии до полной безучастности, больному трудно сформулировать свои мысли. В тяжелых случаях возможно развитие параличей, инсультов, психозов или слабоумия.
Для кожной формы ревматизма чаще всего характерны кольцевая эритема – замкнутый ободок из розовой сыпи, или ревматические узелки, плотные безболезненные подкожные образования в области суставов, по ходу сухожилий.
Ревматическая пневмония и плеврит симптоматически не отличаются от бактериальных или вирусных и могут быть установлены только при диагностике ревматизма. У больного наблюдаются повышение температуры, кашель, одышка, ослабление дыхания со стороны воспалительного процесса, при плеврите – резкая боль при вдохе.
Диагностику ревматизма может провести только специальный врач-ревматолог. Это достаточно сложный комплексный процесс, основанный на жалобах больного, изучении истории болезни, проведении большого количества анализов и исследований (в зависимости от локализации воспалительного процесса). Важно как можно раньше поставить диагноз и приступить к лечению, чтобы избежать осложнений и перехода заболевания в хроническую форму.
Любое лечение ревматизма начинается с назначения пенициллинов, до сих пор наиболее эффективных против бета-гемолитического стафилококка, вызывающего заболевание, применяют пролонгированные формы – бициллин-3 и бициллин-5. В случае аллергии на пенициллин его заменяют антибиотиком запасного ряда, эритромицином. Также обязательно назначаются нестероидные противовоспалительные средства, не зависимо от места локализации воспалительного процесса. В остром периоде при тяжелом течении заболевания возможна и терапия стероидными препаратами. Во всех случаях это достаточно длительный процесс, который обязательно проводится под постоянным врачебным контролем. Увы, даже скрупулезно проведенное лечение не гарантирует от рецидива болезни – здесь важно постараться избежать необратимых изменений в тканях и органах, а также тяжелых осложнений.
К первичной профилактике ревматизма можно отнести стандартные мероприятия по здоровому образу жизни, обязательную изоляцию больных ангиной от других членов семьи, своевременное устранение очагов инфекции в организме (кариес, гайморит, хронический тонзиллит и т.д.). Вторичная профилактика ревматизма направлена на предупреждение рецидивов болезни – обязательное наблюдение у ревматолога на протяжении длительного периода, бициллинопрофилактика. На ранних стадиях заболевания ревматизм в большинстве случаев удается излечить.
Всем доброго здоровья!
| Автор: Вера Яковлева |
|
18
комментариев
|
1 декабря 2016, 8:03 2881 просмотр |
Комментарии:
|
|
У меня тендинит, страдала от болей в плече. Проколола курс Флексотрон Форте, стало легче, поэтому могу советовать препарат.
|
|
|
После рентгена маме поставили диагноз гоноартроз. Лечение Флексотроном Смарт прошло успешно, боли отступили.
|
|
|
У кого проблемы с суставами, вы пробовали то уколы колоть? Я могу посоветовать «Флексотрон Кросс», потомму что мне их кололи полгода назад. Помогло просто супер. 1 укол в колено и считай новенький сустав ахахха
|
Оставить свой комментарий
Единый профиль
МедиаФорт
Разделы библиотеки
Мода и красота
Психология
Магия и астрология
Специальные разделы:
Семья и здоровье
- Здоровье
- Интим
- Беременность, роды, воспитание детей
- Аэробика дома
- Фитнес
- Фитнес в офисе
- Диеты. Худеем вместе.
- Йога
- Каталог асан










 Как всегда, подробно и профессионально.
Как всегда, подробно и профессионально.



















